Эндопротезирование при остеомиелите кости: риски операции и прогноз восстановления
Дегенерация суставных структур, изменение формы костей, псевдоартроз, укорочение конечности, болевой синдром с выраженными опорно-двигательными нарушениями – частые последствия перенесенного остеомиелита. Разумеется, хоть и гнойно-некротическое воспаление позади, из-за приобретенных ортопедических нарушений качество жизни продолжает страдать. Особенно печально, что проблема касается как пожилых, так и довольно часто молодых людей, вполне трудоспособного возраста. Поэтому пациентов всех возрастов объединяет не только общая проблема, но и один из волнующих вопросов: можно ли выполнять замену сустава функциональным эндопротезом после остеомиелита?
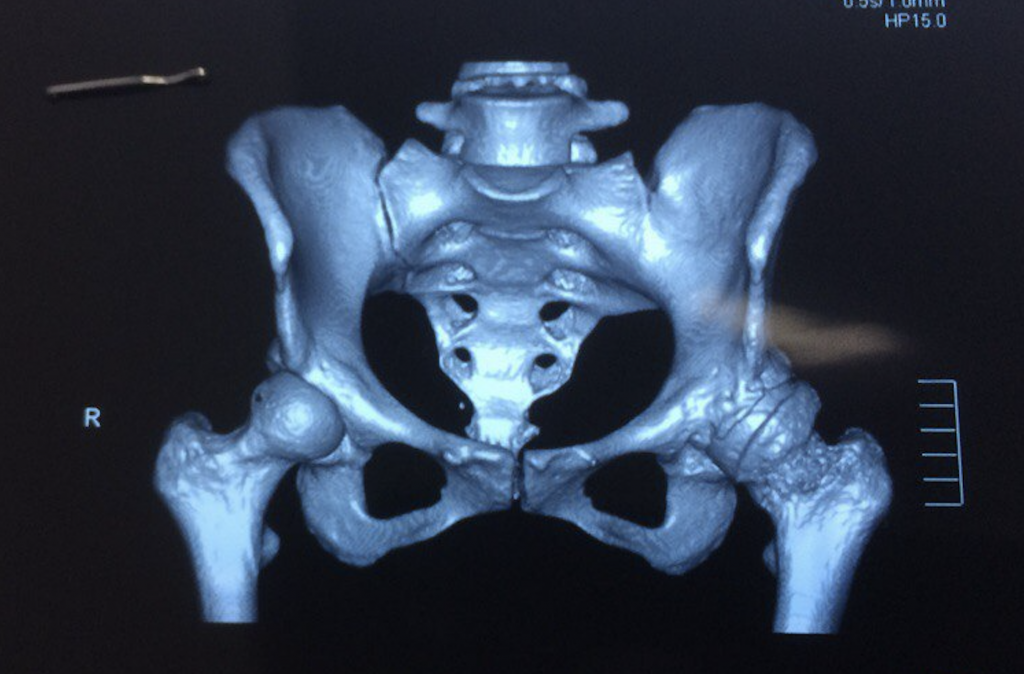
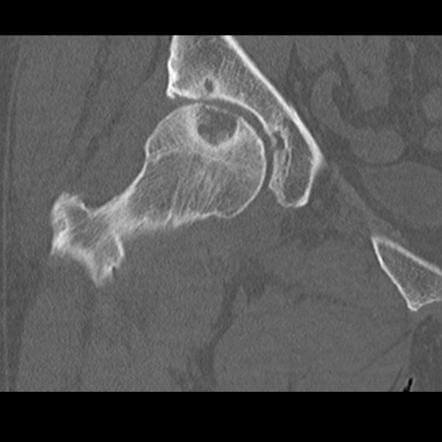
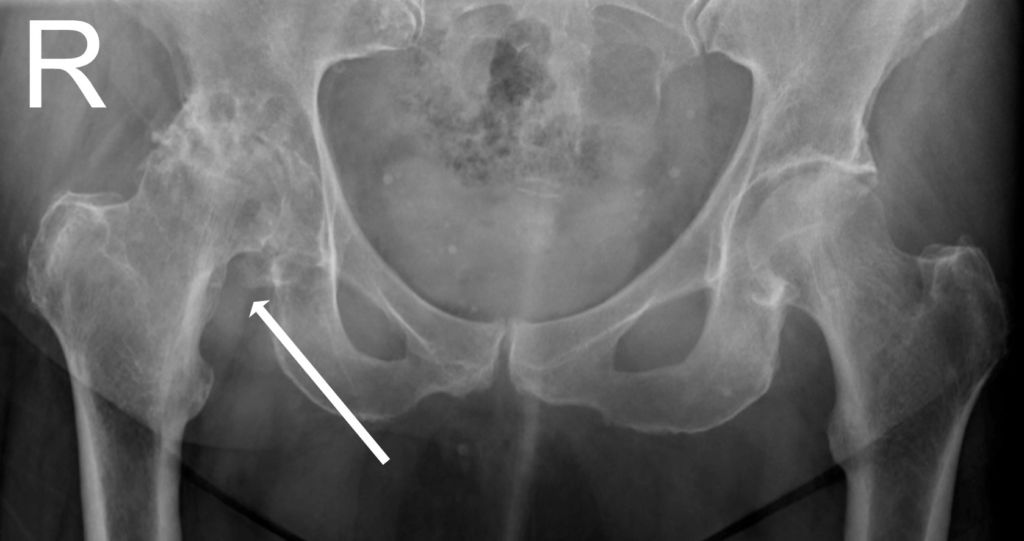
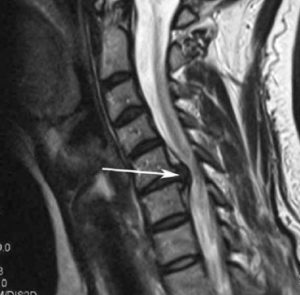
Поражение левого ТБС на снимках КТ.
Да, при уникальном достижении современной ортопедии, испытанном и доказавшем высокую эффективность методе артропластики, такая возможность не исключается. Клиника после остеомиелита, чаще затрагивающая тазобедренное костное соединение (38%-40%), может быть благополучно разрешена заменой проблемного сочленения искусственным протезом. Поэтому данное заболевание в медицинском документе еще не является полным противопоказанием к эндопротезированию. Шансы восстановить подвижность проблемного отдела конечности и вернуться к полноценной жизни определенно есть. Но каждому, кто рассматривает этот вид операции в перспективе, нужно узнать о важных аспектах лечения.


Проблематика остеомиелита для замены сустава
С точки зрения специалистов, остеомиелит, не напоминающий о себе долго, способен в любой момент активизироваться. Патология ведь не всегда излечивается полностью, у некоторых она просто переходит в хроническую стадию и находится в состоянии ремиссии, как при гематогенном виде. Поэтому эндопротезирование не дает абсолютной гарантии, что инфекционный агент «не проснется» после хирургических манипуляций и/или при появлении металла в анатомическом пространстве.
Нет смысла скрывать, случаи обострения и прогрессирования гноеродной инфекции, которая долгое время молчала, после установки эндопротеза иногда встречаются. Любая локальная инфекция – крайне неблагоприятная почва для сохранения должного сплочения протеза с костью. Распространенным итогом рецидивирующего остеомиелита становится нестабильность искусственного сустава-аналога, что неизбежно ведет к удалению вживленной конструкции и усиленной борьбе с активными патогенными микробами.
Патогенная микрофлора.
В принципе, любая операция в пределах когда-то инфицированного костного элемента или даже абсолютно здоровой кости сопряжена определенными рисками развития инфекционных поражений. Однако пациенты, однажды столкнувшиеся с остеомиелитом, – наиболее уязвимая категория больных. Глубокая инфекция у них случается в 2,5%-8% случаев, тогда как у людей без подобного инфекционного прошлого – в 0,5%-1,5%.
Все это мы говорим к тому, что отбор больных с диагнозом «остеомиелит» для замены суставов должен проходить очень жестко и в условиях хорошего медучреждения. Возможно, после предварительной диагностики, вызывающей опасения, хирург-ортопед назначит лечение в несколько этапов: например, сначала проведет интенсивную антибактериальную терапию, а по достижении стабильного регресса – эндопротезирование.
Вмешательство разрешается, если патогенная микрофлора либо полностью вылечена, либо эпизод покоя сохраняется не менее 6 месяцев с момента последнего острого проявления болезни. Но обычно врачи все же не берутся за процедуру по имплантации протеза пока абсолютная ремиссия не достигнет хотя бы 24 месяцев. На то есть веские аргументы: чем больше срок затишья после остеомиелитической вспышки, тем в разы ниже вероятность неблагополучного исхода операции.
При активном остеомиелите любой этиологии замена сустава (плечевого, тазобедренного, коленного и др.) под категорическим запретом! Первоначально нужно нейтрализовать воспаление и нагноение в конкретной зоне опорно-двигательного аппарата, вывести инфекцию из крови. Для этого применяют массивную антибиотикотерапию, секвестрэктомию, некрэктомию, промывное дренирование гнойного очага, стимуляцию иммунитета и т.д.
Условия для протезирования сустава
Пациента после остеомиелита послать на замену сустава допустимо лишь в том случае, если одновременно выполняются 3 условия, огласим их.
- Рецидивов гнойного процесса не зарегистрировано в течение минимум 6 мес., в идеале – 2-х и более лет.
- Рентгенографические данные и результаты функциональной диагностики подтверждают необходимость замены сустава (коксартроз последних стадий, порочное положение сочленения, потеря опорных функций, ложный сустав, хромота, др.). Примите к сведению, что одного рентгена бывает недостаточно, поэтому может потребоваться пройти КТ и/или МРТ.
- Лабораторные тесты и вердикты врачебных осмотров не противоречат фундаментальным законам эндопротезирования. А именно, общий анализ крови и мочи, биохимия крови, микробиологические и иммуносерологические тесты, ЭКГ, флюорография легких в норме или в условно допустимых пределах, самочувствие пациента удовлетворительное.
При наличии хронических сопутствующих заболеваний (диабет, гипертония, почечная недостаточность и др.) разрешено проходить вмешательство только после выполненной компенсации заболеваний.

Гнойные выделения из операционной раны.
Все возможные патогенные источники, заметьте, не только в пределах операционного поля, предельно важно элиминировать до операции. Большое внимание перед протезированием сустава уделяется подавлению патогенной среды, обитающей на слизистых ротовой полости, носа, мочеполовых органов, кишечника и желудка. Почему? Существующая в организме инфекция может транспортироваться с током крови в область имплантации. Как следствие, спровоцировать местное инфицирование костных и мягких тканей, окружающих эндопротез, в том числе вызвать повторную манифестацию заболевания.
Базируясь на рекомендации некоторых авторов, для ознакомления приведем, как могут выглядеть значения лабораторных анализов (после трехкратного обследования с интервалом в 1 неделю) для допуска к замене сустава после остеомиелита:
- СОЭ – менее 6-8 мм/ч;
- лейкоциты– от 5,5 до 6,0×109;
- нейтрофильные гранулоциты – 50%-58%;
- Т-клетки <61%, В-клетки <23%; О-клетки <21%;
- ИЗФ (фагоцитарная завершенность) – 66,3±2,6;
- Ig классов G и А – не более 140 МЕ/мл, класса М – не выше 200;
- активность комплемента (СН50) – в диапазоне от 25 до 100 ед.;
- СРБ (С-реактивный белок) – 5-12 мг/л;
- антитела к экзотоксину стафилококковому – до 1,0 АЕ/мл.
Если у человека в истории болезней числится остеомиелит, который был полностью вылечен, процент риска интра-, послеоперационной инфекции минимален, не выше 1,5%. То есть при замене сустава пациент рискует точно так же, как те, кто никак не связан с данным диагнозом.
Подготовка и проведение операции
Определяющую роль в подготовке играет предварительное использование (за 1-2 суток до вмешательства) лечения бактерицидными средствами с учетом антибиотической пробы. Вид и доза антибиотика определяются индивидуально. Раннее начало антибактериального лечения необходимо для предупреждения инфекционно-воспалительных реакций в ходе операции и в раннем послеоперационном периоде.
Бактериальный посев.
Анестезиологическое пособие – важнейшая деталь подготовительного процесса. Его очень аккуратно выбирает анестезиолог после беседы с пациентом, проведенных тестов на аллергию к анестетикам. Невозможно назначить тот или другой тип обезболивания без ясного представления о состоянии здоровья всех органов и систем организма. Поэтому врач-анестезиолог непременно учитывает еще и результаты стандартного обследования, назначаемого всем перед процедурой замены сустава. Выбор методики наркоза зависит от:
- сопутствующих патологий и их тяжести;
- веса и возраста больного;
- локализации проблемного отдела;
- вида и объема протезирования;
- психологического фона пациента.
Пациенту может быть рекомендован общий или регионарный наркоз. Распространенным методом аналгезии, когда нужно заменить сустав ноги, является эпидуральная анестезия. Ее выполняют в строго асептических условиях, при этом анестетик вводится четко в эпидуральное пространство позвоночника, чаще поясничного отдела. Так, вся часть туловища ниже поясницы становится совершенно нечувствительной, но пациент остается в сознании, сохраняется адекватное самостоятельное дыхание.
Накануне оперативного вмешательства назначается обильное питье и стандартное очищение кишечника посредством клизмы. За 8 часов до замены полностью отменяется прием пищи.
Замену сустава проводят в «чистых» условиях операционной со строжайшим следованием всех требований асептики и антисептики (бдительный контроль над стерильностью раны, за своевременной заменой перчаток, инструментов и т. д.). По возможности, хоть это не является самоцелью, хирург должен произвести манипуляции как можно быстрее, но только не в урон качеству имплантации. Быстрое завершение хирургического сеанса позволит минимизировать вероятность развития инфекции.
Немаловажным критерием в сокращении инфекционных рисков выступает малоинвазивность процесса вскрытия костного соединения. Современные операции по поводу замены суставов предполагают именно тактики малотравматичного создания доступа для вживления компонентов эндопротеза, подразумевающие:
- небольшой по длине разрез (6-15 см);
- низкий объем кровопотери;
- корректное обращение с мышцами (их не рассекают, а аккуратно сдвигают);
- отсутствие контакта с нервно-сосудистыми образованиями (опытный ортопед-хирург делает разрез в наиболее безопасном поле).
Что касается самих имплантатов. Больший интерес представляют тотальные или частичные модели с цементной фиксацией. Первостепенно значимо добавлять в цемент антибиотический препарат, который прилагается к имплантируемому изделию или заранее готовится специалистом из наиболее благообразной комбинации медикаментов.
Импланты онкологического типа.
В отдельных случаях целесообразно применять не традиционные протезы суставов, а специальные импланты онкологического типа. Их ставят чаще тогда, когда требуется обширная резекция костных структур. Онкологический эндопротез помогает качественно компенсировать резекционный дефект и добиться отличного восстановления функций протезированного участка. К тому же, онкоконструкции преимущественно выпускаются с напылением серебра, обладающего мощным антибактериальным действием, что усиливает степень противоинфекционной протекции.
После оперативного вмешательства
Независимо от примененной тактики суставной замены и выбранной модели сустава-аналога, качество и полноценность послеоперационного восстановления сейчас должны быть на первом месте. Здесь многое зависит от компетентности специалистов в вопросах реабилитационного ведения людей, которым после стойкого излечения остеомиелита провели эндопротезирование.
Итак, наряду со всеми реабилитационными мерами нормального возобновления двигательных и опорных функций конечности и профилактики всех осложнений (пневмонии, тромбоза, тромбоэмболии и пр.) специалисты проводят интенсивную антибиотикотерапию. У данной группы пациентов она отличается более длительным периодом применения – лечение продолжается 2-6 месяцев.
Однотипной схемы пролонгированного антибиотиколечения после операции не существует. В каждом отдельном случае врачи руководствуются общим статусом здоровья, данными о переносимости лекарственных форм, чувствительности и характере клинических штаммов гнойно-септических возбудителей.
Отношение к собственной реабилитации самого пациента не в меньшей мере влияет на благополучность исхода операции, дальнейшее качество жизни. Поэтому не ленитесь, строго соблюдайте все врачебные рекомендации – от приема лекарств и правил ухода за раной до прописанного вам режима физической активности.

Гавхар Вахидова, 69 лет, Узбекистан. Операция эндопротезирования тазобедренного сустава в июне 2017 года.
Гилаш Анна, 59 лет, Россия. Эндопротезирование правого коленного сустава, август 2019 года. Левый сустав был заменен в августе 2016 года.
Гридасова Алла. Второй визит в клинику для замены второго тазобедренного сустава.
Пушкина Тамара, 77 лет. Эндопротезирование тазобедренного сустава, октябрь 2019 года.
Собин Николай, 65 лет. Эндопротезирование коленного сустава и реабилитация после операции. Август 2019 года.
Фомина Алла, 65 лет. Эндопротезирование второго тазобедренного сустава (первый в 2015 году) и реабилитация.
Владимир Болтенко, 55 лет. Ревизионное эндопротезирование тазобедренного сустава и реабилитация.
Ярошевич Елена, Москва, Россия. Малоинвазивная замена тазобедренного сустава и реабилитация.
Пуксант Светлана, 46 лет, Санкт-Петербург, Россия. Миниинвазивная замена тазобедренного сустава.